12:22 Переломы и ранения челюстей | |
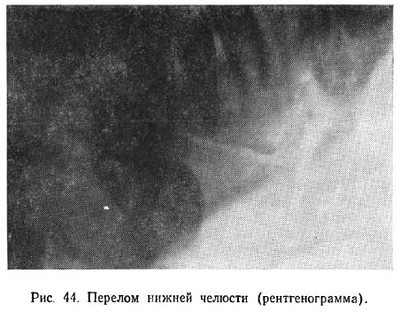
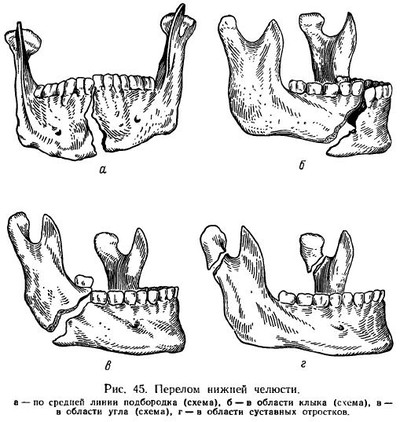
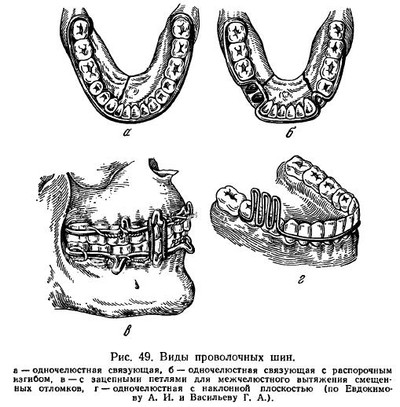
Перелом — это частичное или полное нарушение целости кости, наступающее под воздействием силы. В случае полного разъединения костных отломков возникают полные переломы; при наличии лишь трещины или надлома кости говорят о неполном переломе: При полных переломах отломки часто смещаются. Это зависит от продолжительности действия силы, вызвавшей перелом, тяги мышц и тяжести костных отломков. В зависимости от линии перелома они делятся на поперечные, косые, продольные и зигзагообразные. По количеству отломков переломы могут быть двойными, множественными, оскольчатыми. По механизму возникновения встречаются прямые переломы, образующиеся в месте приложения силы (удара), и непрямые, возникающие на противоположной от места приложения силы (удара) стороне, в наиболее слабом участке или месте наибольшего перегиба кости. При хроническом воспалительном процессе, вследствие роста доброкачественного или злокачественного новообразования происходит разрушение костной ткани в каком-либо участке, что при малейшей нагрузке может вызвать перелом челюсти. Такие переломы получили название патологических, или спонтанных. При переломах нарушается целостность надкостницы, повреждаются окружающие мягкие ткани, травмируются сосуды, особенно находящиеся в костных каналах, с образованием гематомы. Нередко при переломах происходят повреждения нервных веточек, что сопровождается нарушениями чувствительности соответствующих участков тканей. Переломы, сопровождающиеся большими разрывами мягких тканей, разрывами слизистой оболочки рта, получили название открытых переломов. Если поврежденный участок кости остается закрытым мягкими тканями, то такой перелом называется закрытым. Определение перелома челюсти основывается на данных, получаемых при обследовании больного. При внешнем осмотре не всегда могут быть обнаружены изменения лицевого скелета, сопровождающие те или иные переломы верхней и нижней челюсти. Они заметны лишь при тяжелых повреждениях. При исследовании зубных рядов прежде всего обращают на себя внимание отклонения, связанные с происшедшим переломом: смещение одной части зубного ряда относительно другой в направлении спереди назад или снизу вверх, и образовавшийся между зубами промежуток, идущий по линии перелома и продолжающийся через поврежденную слизистую оболочку на челюстную кость. Смещение отломков происходит под действием силы и тяги мышц: 1) отломки смещаются вследствие продолжающегося действия силы, вызвавшей перелом; 2) продолжает действовать физиологическая тяга мышц; 3) отломки опускаются под влиянием собственной тяжести. При переломах челюстей рот у больного полуоткрыт, жевание и глотание затруднено, нарушена речь, а в ряде случаев и дыхание. На месте приложения силы обнаруживается ссадина или кровоподтек. При ощупывании отмечается непривычная подвижность челюсти, особенно при переломах нижней челюсти. Пальпация в месте перелома вызывает резкую болезненность. При легком толчке по челюсти больной сам указывает на болезненную точку, соответствующую месту перелома. Большую помощь в диагностике переломов челюстей оказывают данные рентгенологического исследования (рис. 44). Переломы нижней челюсти. Среди переломов костей лицевого скелета переломы нижней челюсти занимают основное место, составляя 50—65% всех переломов. У мужчин они встречаются в несколько раз чаще, чем у женщин. Переломы нижней челюсти могут возникать на протяжении зубного ряда и вне его. Наиболее часты переломы в самых слабых участках нижнечелюстной дуги. Это средняя линия подбородка, область клыка, область угла нижней челюсти и область шейки суставного отростка. Такие переломы часто сопровождаются смещением отломков. Переломы по средней линии подбородка возникают при прямом ударе в подбородок или вследствие двустороннего равномерного сдавления челюстной дуги. При этом отмечается незначительное смещение отломков благодаря равномерному распределению тяги мышц. По нижнему краю челюсти отломки несколько расходятся в результате тяги жевательных мышц кнаружи (рис. 45,а). Переломы в области клыка возникают чаще при неравномерном сгибании челюстной дуги, реже — при прямом ударе в подбородок от сдвига в момент удара. Вследствие неравномерной тяги мышц короткий отломок поднимается кверху и поворачивается внутрь, а длинный опускается вниз и отклоняется в сторону перелома (рис. 45,б). При двустороннем переломе в области клыков средний отломок смещается кзади и вниз. Наступает угроза асфиксии вследствии западения языка. Переломы в области угла нижней челюсти чаще всего отраженные. При этом наиболее часто линия перелома проходит через середину угла в месте прикрепления жевательной и внутренней крыловидной мышц. При равномерном распределении тяги этих мышц на оба отломка смещение не произойдет или будет незначительным (рис. 45,в). Переломы суставного отростка нижней челюсти обычно возникают при перегибе челюстной дуги. Часто они бывают двусторонними. При одностороннем переломе челюсть смещается в пораженную сторону под действием тяги внутренней крыловидной мышцы. При этом нижний зубной ряд сдвигается в сторону перелома. Смыкание зубов нарушается. При переломах суставных отростков (рис. 45, г) челюсть под действием тяги жевательной и внутренней крыловидной мышц смещается кверху, а под влиянием тяги височной мышцы — несколько кзади. Образуется открытый прикус. Огнестрельные ранения нижней челюсти. Огнестрельные повреждения нижней челюсти имеют свои особенности — в большинстве случаев (до 70%) они оскольчатые и, как правило, сопровождаются обширными повреждениями мягких тканей лица и полости рта. Эти повреждения имеют более тяжелый характер, чем при обычной травме. Нередки при этом повреждения, сопровождающиеся дефектом костной ткани вследствие ее отстрела. Мелкие костные отломки, образующиеся при огнестрельных ранениях нижней челюсти, могут задерживаться в мягких тканях и выполнять роль вторичных снарядов, увеличивая площадь поражения и усиливая инфицирование раны. Механизм смещения крупных отломков при огнестрельных ранениях нижней челюсти в основном связан с мышечной тягой и носит тот же характер, что и при других видах переломов нижней челюсти, которые были разобраны выше. Переломы верхней челюсти. Среди всех повреждений костей лицевого скелета переломы верхней челюсти встречаются не так часто. По данным различных авторов, они наблюдаются в 13—21,7% случаев, причем чаще у мужчин, чем у женщин. Обычно переломы возникают в участках наименьшего сопротивления, а не в местах приложения силы и являются открытыми. Линии перелома при травме тела верхней челюсти располагаются в типичных участках. Существуют три основных типа переломов тела верхней челюсти, которые были детально изучены и описаны Фором в 1900 г., откуда они и получили свое название. Первый тип, или Фор I. При этом типе линия перелома идет горизонтально через основание грушевидного отверстия вдоль основания альвеолярного отростка по направлению к буграм верхней челюсти до верхушек крыловидных отростков основной кости. Она проходит чуть выше основания альвеолярного отростка, над сводом твердого неба, пересекает верхнечелюстную полость, причем дно последней отламывается. Отмечается также перелом перегородки носа (рис. 46, а). Если наступил полный перелом, весь отломок смещается вниз, при неполном — отмечается его подвижность. Второй тип, или Фор II. При этом виде перелома происходит отрыв верхней челюсти вместе с носовыми костями от скуловой кости и основания черепа. Линия перелома пересекает переносицу, внутреннюю стенку глазницы, проходит по дну орбиты через нижнеорбитальный край в области соединения со скуловой костью. Внутренняя (сзади) линия перелома проходит через перегородку носа и основание крыловидных отростков (рис. 46, б). Этому типу перелома верхней челюсти могут сопутствовать переломы основания черепа (симптом «очков» и решетчатой кости. Третий тип, или Фор III. Линия перелома проходит с внутренней стенки глазницы на ее наружную стенку, пересекает наружный орбитальный край глазницы и скуловую дугу. Таким образом, при третьем типе перелома верхней челюсти происходит отрыв верхней челюсти вместе с носовыми костями и скуловой костью. При переломе верхней челюсти по типу Фор IlI нередко наблюдается также перелом костей основания черепа. При переломе верхней челюсти определяется подвижность отломка, болезненность по линии перелома, а также кровоизлияние в область глазницы. При втором и третьем типах переломов верхней челюсти отмечается некоторая подвижность глазных яблок, которая обнаруживается обычно при движениях отломка. Нарушение прикуса при этих видах переломов весьма характерно. В некоторых случаях наблюдаются односторонние переломы верхней челюсти: при этом линия перелома проходит вначале типично, а затем переходит на среднюю линию между правой и левой половиной челюсти. Могут наблюдаться комбинированные формы переломов, при которых на правой стороне челюсти происходит один тип перелома, а на левой — другой. Ввиду тесной связи верхней челюсти с мозговым отделом черепа переломы ее часто сочетаются с переломами других костей лицевого скелета — глазницы и костей основания черепа. Переломы второго и третьего типов сопровождаются сотрясением мозга; лечение таких больных должно проводиться с утетом неврологической симптоматики. Огнестрельные ранения верхней челюсти. Повреждения верхней челюсти занимают второе место среди всех огнестрельных ранений костей лицевого скелета. По данным Великой Отечественной войны 1941—1945 гг., они встречались в 23,9% случаев повреждений лицевого скелета. При этих видах линия перелома часто зависит от места внедрения ранящего снаряда, его направления и расположения менее прочных участков. Такие переломы большей частью оскольчатые, сопровождаются повреждениями мягких тканей и деформацией лица. Им иногда сопутствуют интенсивные внутриротовые кровотечения. Часто огнестрельные ранения верхней челюсти комбинируются с повреждениями глаз, носа и черепа, сопровождаются нарушением речи, затруднением приема пищи и дыхания. В ряде случаев им сопутствует сотрясение мозга. По данным И. М. Утробина и Н. Н. Лозанова, потеря сознания возникает при ранениях верхней челюсти в 50% случаев. Первая помощь и лечение. Прежде всего необходимо устранить кровотечение, асфиксию, шок. Кровотечение обычно удается остановить с помощью давящей повязки или тампонады. В отдельных случаях после тампонады приходится накладывать и давящую повязку. В тех случаях, когда кровоточит крупный сосуд, накладывают специальную повязку или прижимают сосуд пальцем. Так, кровотечение из поверхностной височной артерии останавливают прижатием артерии впереди от ушной раковины. Наружную челюстную артерию прижимают большим пальцем к краю нижней челюсти. При кровотечении из внутренней сонной артерии прижимают пальцем общую сонную артерию к поперечному отростку VI шейного позвонка и т. п. В других случаях кровотечение удается остановить с помощью наложения глубоких швов. Наконец, интенсивные кровотечения, связанные с обширными повреждениями челюстно-лицевой области, в отдельных случаях удается остановить только путем перевязки наружной сонной артерии. При кровотечении из верхнечелюстных пазух в полости носа необходима послойная тугая тампонада. Пострадавшему необходим полный покой. При остановке кровотечения показано применение витамина К, введение 10% кальция хлорида или дробное переливание небольших количеств (50—100 мл) крови. Выведение из состояния шока возможно при устранении причин, вызвавших его. Восстановление сердечной деятельности путем введения кордиамина или кофеина, снятие сильных болевых ощущений, вызванных ранением, введение морфина и других средств, обязательное использование противошоковых жидкостей, переливание крови или введение больших количеств физиологического раствора (до 500 мл), тепло, внутрь горячий чай, спирт — обязательные мероприятия для ликвидации шока. Асфиксия при ранениях челюстно-лицевой области обычно возникает вследствие западания языка, а также при затекании в верхние дыхательные пути крови или попадании инородных тел — костных и зубных осколков. Она может наблюдаться также при отеке гортани. Г. А. Васильев так описывает признаки асфиксии: «затруднение дыхания, синюшность кожи лица, расширение зрачков, беспокойство пострадавшего, старающегося принять определенное положение с опущенной головой». В таких случаях необходима экстренная помощь, основным элементом которой является освобождение полости рта от сгустков крови, инородных тел и пр., а также вытягивание языка в случае его западания. Если раненый находится в бессознательном состоянии, то в целях профилактики асфиксии необходимо фиксировать язык, прошивая его ниткой или пристегивая булавкой к воротнику в горизонтальном направлении на границе передней и средней третей языка. Можно также положить раненого лицом вниз, предварительно положив под грудь и голову скатанную валиком одежду. При нарастающем отеке гортани или при попадании в последнюю инородных тел показана трахеотомия. В период возможных военных действий первая помощь раненому в лицо обычно оказывается прямо на поле боя в порядке самопомощи или взаимопомощи, а также санитаром или санитарным инструктором. Как указывают Б. Д. Кабаков, В. И. Лукьяненко и П. З. Аржанцев на поле боя предусматривается следующий объем первой помощи: 1. Предотвращение непосредственной угрозы смерти пострадавшему: освобождение от завалов; тушение горящей одежды; придание раненому, потерявшему сознание, положения лицом вниз или на боку с повернутой головой в сторону ранения для предупреждения дислокационной (смещение языка) и аспирационной асфиксии. 2. Наложение повязки на рану или на обоженную поверхность лица. 3. Дача внутрь антибиотиков (если раненый в состоянии проглотить таблетку). 4. Надевание на раненого противогаза, специально предназначенного для раненых в голову, и последующая эвакуация за пределы участка, зараженного отравляющими веществами. 5. Утоление, по возможности, жажды раненого из фляги (при тяжелых ранениях капельным способом посредством кусочка бинта, один конец которого введен в горлышко фляги с водой). Доврачебная помощь осуществляется, как правило, фельдшером батальона и реже санитарным инструктором. Объем ее зависит от того, находится ли батальон в обороне или в наступлении. Б. Д. Кабаков с соавторами отмечает, что в условиях, когда батальон занимает стойкую оборону может быть выполнен следующий объем доврачебной помощи. 1. Контроль и исправление ранее наложенных повязок или подбинтовка повязки, если она промокла кровью. Смена повязки осуществляется только тогда, когда последняя перестает выполнять свое защитное значение (обильное промокание, обнажение раневой поверхности). 2. Введение тяжелораненым обезболивающих и сердечных средств. Известно, что при челюстно-лицевых ранениях часто имеет место затрудненное дыхание, поэтому при введении морфина необходимо вводить и дыхательный аналептик (лобелин, цититон). 3. Фиксация языка булавкой, если возникли признаки дислокационной асфиксии. 4. Дача раненым внутрь антибиотиков в таблетках. Раненым, которые не могут глотать таблетку, следует давать ее в растертом виде с водой. 5. Обогревание раненых с признаками шока (спальные мешки, химические грелки). Так как для современных наступательных операций характерно быстрое движение, то в этих условиях доврачебная помощь оказывается в основном по жизненным показаниям — при кровотечении, асфиксии, шоке. Весьма важной задачей фельдшера батальона во всех случаях является эвакуационно-транспортная сортировка раненых. Иными словами, установление очередности эвакуации и определение положения раненых во время эвакуации. Первая врачебная помощь раненым в лицо оказывается в полковом медицинском пункте (ПМП), где имеется врач стоматолог. Для предупреждения развития раневой инфекции первичная хирургическая обработка является самым надежным средством. Однако в условиях современной войны первичная хирургическая обработка происходит довольно часто в поздние сроки, иногда на 2-е сутки. В таких случаях необходимо широко применять все средства и методы, предупреждающие развитие раневой инфекции. К ним относятся: своевременная остановка кровотечения, ранняя иммобилизация отломков костей, а также возможно более раннее введение антибиотиков широкого спектра действия. Эти мероприятия дадут возможность проводить хирургическую обработку огнестрельных ран челюстно-лицевой области даже на 4-й день после ранения и обеспечат гладкое послеоперационное течение. «Основным местом для хирургической обработки и лечения челюстно-лицевых ранений в условиях современной войны являются лечебные учреждения госпитальной базы. Действительно, во фронтовых лечебных специализированных учреждениях, которые имеют квалифицированных специалистов, оснащенных необходимым инструментарием, рентгеновской и другой специальной аппаратурой, очевидно, будет возможно производить пострадавшим полноценную хирургическую обработку и после нее госпитализировать нетранспортабельных. Это особенно важно при оказании хирургической помощи раненым с комбинированными радиационными поражениями» (Б. Д. Кабаков). Следующим обязательным этапом оказания первой помощи является транспортная иммобилизация отломков. Обычно для иммобилизации применяется стандартная транспортная повязка, которая состоит из специальной головной опорной шапки с резиновыми лямками на каждой стороне и жесткой подбородочной пращи. Самая короткая лямка находится спереди, самая длинная — сзади (рис. 47). Шапку плотно укрепляют на голове. На подбородочную пращу накладывают индивидуальный перевязочный пакет и фиксируют с помощью лямок к головной шапке. В зависимости от количества используемых резиновых лямок подбородочная праща может играть роль давящей или поддерживающей повязки. При переломах верхних челюстей можно использовать для фиксации отломков стандартную транспортную повязку. При этом подбородочную пращу прикрепляют к головной шапке с помощью бинтов. Временное закрепление верхней челюсти возможно с помощью стандартной дощечки, рекомендуемой А. А. Лимбергом (рис. 48). Можно также использовать нижнюю челюсть в качестве шины для поддержания отломков верхней челюсти, особенно в тех случаях, когда имеется достаточное количество зубов на обеих челюстях. Для этого нижнюю челюсть фиксируют стандартной транспортной или марлевой повязкой. Кроме наружных повязок, головной шапки и подбородочной пращи, для фиксации отломков при челюстно-лицевых ранениях, не комбинирующихся с лучевыми поражениями, используют лигатурные повязки. В основном их применяют для временной фиксации отломков челюсти, на которых имеются зубы, а также для крепления к зубам противоположной челюсти, чтобы предотвратить смещение отломков. С этой целью используют тонкую бронзоалюминиевую, медную или из нержавеющей стали проволоку толщиной 0,3—0,5 мм. Техника наложения лигатурной повязки по Айви. Два зуба по сторонам линии перелома и два антагониста захватывают проволочной лигатурой. Свободные концы проволоки, прилегающие к шейкам зубов, закручивают. При вправлении отломков закрученные концы проволоки скрепляют между собой. В других случаях лигатурные повязки накладывают отдельно на отломок и соответствующие зубы противоположной челюсти, но снабжают крючками, которые соединяют резиновыми кольцами. Имеются различные виды лигатурных повязок и проволочных шин, используемых для закрепления отломков при переломах челюстей. Основные из них следующие: одночелюстная связующая шина, одночелюстная связующая шина с распорочным изгибом, шина с зацепными петлями для межчелюстного вытяжения смещенных отломков и одночелюстная шина с наклонной плоскостью. Одночелюстная связующая шина применяется в тех случаях, когда легко удается сопоставить отломки и имеется достаточно зубов на протяжении зубного ряда для фиксации шины (рис. 49,а). Одночелюстная связующая шина с распорочным изгибом применяется при наличии дефекта кости в зубном ряду, когда легко удается сопоставить отломки и имеется достаточно зубов для фиксации шины на отломках. Распорочный изгиб должен соответствовать размерам дефекта, тогда он препятствует сближению отломков и удерживает их в правильном положении (рис. 49,б). Шины с зацепными петлями для межчелюстного вытяжения смещенных отломков используются в случаях невозможности сопоставить отломки в правильное положение. Надеваемые на зацепные петли резиновые кольца, которые нарезают из резиновых катетерных трубок, перемещают отломки до правильного положения (рис. 49,в). Одночелюстная шина с наклонной плоскостью применяется для удерживания отломка от смещения в сторону перелома, которое может произойти вследствие мышечной тяги (рис. 49,г). Шины надевают на срок до 4-х недель. Необходимо следить за тем, чтобы фиксация шин не ослаблялась. Для этого время от времени подтягивают лигатуры и следят за правильностью положения и сменой резиновых колец. Необходим тщательный ежедневный туалет полости рта. В условиях современной войны возможны комбинированные поражения, при которых наряду с ранением челюстно-лицевой области (переломом челюсти) имеет место проникающая радиация. В таких случаях хирургическая помощь имеет некоторые свои особенности. Она осуществляется в специальных операционных при обязательном дозиметрическом контроле. Как известно, при комбинированных поражениях развивается лучевая болезнь. При этом в полости рта в первую очередь отмечаются участки изъязвления слизистой оболочки, которые довольно быстро переходят во все более обширные очаги некроза, проникающие и на слизистую оболочку желудочно-кишечного тракта. Наступают явления общей слабости, отсутствие аппетита, а также весьма характерные изменения со стороны периферической крови. Как и при обычных ранениях крайне желательно, чтобы хирургическая обработка раны у таких пострадавших проводилась в первые 48 ч после ранения. Последовательность обработки остается такой же, как и при обычных ранениях. Обязательным условием является исключение использования металлических назубных шин. После обработки накладываются на раны мягких тканей первичные или первично-отсроченные швы. Параллельно обязательное лечение лучевой болезни. В случаях, когда раны челюстно-лицевой области загрязнены радиоактивной пылью, то сущность первичной хирургической обработки существенно меняется. На первых этапах используются сухие рыхлые повязки, которые часто меняются, пока раненый эвакуируется в специальный госпиталь. Так раны усиленно промываются раствором фурацилина или перманганата калия до 4—5 раз в течение суток. Широко иссекаются края раны, а также ткани в ее глубине. «После хирургической обработки раны лица, загрязненной радиоактивным веществом, швы не накладывают, а рану рыхло тампонируют. При благоприятном течении лучевой болезни на 12—14-й день на рану могут быть наложены вторичные швы». Вывих нижней челюсти. Вывихи нижней челюсти происходят при чрезмерно широком открывании рта: при зевоте, удалении зубов, особенно моляров на нижней челюсти, введении желудочного зонда, насильственном открывании рта с помощью роторасширителя, ударе по телу нижней челюсти и т. п. Мы наблюдали вывихи нижней челюсти при чрезмерном открывании рта в момент пломбирования моляров верхней челюсти. Различают вывихи одно- и двусторонние, передние, задние, боковые. Боковые возникают обычно при переломе шейки суставного отростка и требуют соответствующего специального лечения. Самые распространенные вывихи — передние, при которых суставная головка смещается кпереди от суставного бугорка. При этом суставная головка соскальзывает через суставной бугорок и остается кпереди от него, удерживаясь в этом положении вследствие натяжения боковых связок сустава и рефлекторного сокращения жевательных мышц. При двустороннем переднем вывихе из-за невозможности сомкнуть челюсти рот открыт или полуоткрыт, нижняя челюсть выдвинута вперед, отмечается резкая болезненность в области височно-нижнечелюстных суставов. Жевательные и глотательные движения и речь затруднены. Суставные головки через наружные слуховые проходы не определяются. При одностороннем переднем вывихе рот открыт меньше, подбородок смещен в сторону здорового сустава, правильное смыкание зубов нарушено. Нижняя челюсть несколько более подвижна, чем при двустороннем вывихе. Суставной отросток прощупывается только на здоровой стороне. При вправлении такого вывиха необходимо расслабить рефлекторно сократившуюся мускулатуру. С этой целью проводится двустороннее обезболивание 2% раствором новокаина по Берше-Дубову. После этого вряде случаев вывих вправляется самостоятельно. В других случаях приходится прибегать к насильственному вправлению. Основной задачей при этом является смещение суставной головки кзади от суставного бугорка. Больного усаживают на стул или кресло. Обернув большие пальцы рук салфеткой, оказывающий помощь накладывает их на жевательные поверхности больших коренных зубов нижней челюсти, а при отсутствии последних — на альвеолярные отростки. Усиливая давление больших пальцев, оттягивают нижнюю челюсть книзу и кзади для того, чтобы суставная головка совершила обратный путь по суставному бугорку к суставной впадине. Вследствие рефлекторного сокращения мышц происходит резкое смыкание челюстей, поэтому необходимо вовремя убрать пальцы изо рта больного, чтобы они не были прикушены. После вправления вывиха нужно дать покой височно-нижнечелюстным суставам. Для этого нижнюю челюсть фиксируют пращевидной повязкой или простой бинтовой повязкой на несколько дней для ограничения движения нижней челюсти. Больному рекомендуют полужидкую пищу. Задний вывих встречается довольно редко. Наиболее частой причиной его может быть удар по подбородку. При этом вывихе рот больного стиснут, а нижняя челюсть сдвинута кзади. Суставная головка перемещается назад и находится на нижней стенке слухового прохода, впереди от сосцевидного отростка. При вправлении вывиха оттягивают нижнюю челюсть вперед с одновременным отведением вниз. У некоторых лиц отмечаются так называемые привычные вывихи, связанные с некоторым растяжением суставной сумки. В этих случаях, как правило, не происходит значительного смещения суставной головки и иногда больные такой вывих устраняют сами. В других случаях вправление привычного вывиха может вызвать значительные трудности. Для снятия напряжения в мышцах производят инфильтрационную блокаду жевательных мышц у места их прикрепления 1—2% раствором новокаина в количестве 5 мл. Источник: Учебник Я. С. Пеккера «Болезни зубов и полости рта» | |
|
| |
| Всего комментариев: 0 | |